Ratgeber

Fieber bei Babys und Kleinkindern
Richtig messen, richtig reagieren
Auch wenn Fieber im Kindesalter häufig vorkommt, ist für Eltern der fiebernde Nachwuchs jedesmal wieder eine echte Herausforderung. Vor allem bei Babys und Kleinkindern sind Väter und Mütter oft unsicher, was sie bei ansteigenden Temperaturen machen sollen. Deshalb ist es wichtig, gut informiert zu sein: Welche Temperaturen gelten bei Kindern überhaupt als Fieber, wann und wie sollte man Fieber senken und wann muss ein fieberndes Kind dem Arzt vorgestellt werden? Dies und mehr rund um das Thema Fieber bei Babys und Kleinkindern erfahren Sie in unserem Ratgeber.
Was ist Fieber überhaupt?
Fieber ist keine Krankheit, sondern Teil der Gegenmaßnahmen unseres Körpers auf das Eindringen von Krankheitserregern oder andere schädigende Ereignisse (Fieber entsteht z. B. auch bei Krebserkrankungen oder Hormonstörungen). Im Falle einer Infektion wird Fieber durch die körpereigene Abwehr ausgelöst, die über Botenstoffe wie Interleukine und Prostaglandine den Temperatur-Sollwert im Gehirn erhöht. Der Körper glaubt zu frieren und versucht, seine Kerntemperatur zu erhöhen. Er beginnt mit Kältezittern (Schüttelfrost), um durch Muskelaktivität Wärme zu generieren. Gleichzeitig verengt er die Gefäße und reduziert das Schwitzen, um weniger Wärme abzugeben. Durch die erhöhte Körpertemperatur wird nun der gesamte Stoffwechsel aktiviert und der Ablauf biochemischer Reaktionen beschleunigt – was wiederum die Abwehrvorgänge auf Trab bringt.
Hinweis: Bei Neugeborenen bis zu 28 Tagen ist dieser Mechanismus noch nicht voll ausgeprägt. Sie reagieren deshalb auch bei schweren Infektionen nur mit einem geringen Temperaturanstieg. Alarmzeichen sind bei ihnen eher Apathie, Trinkunlust, Veränderung der Hautfarbe und Berührungsempfindlichkeit.
Welche Temperaturen sind normal?
Gesunde Erwachsene haben eine durchschnittliche Körpertemperatur von 36,0 bis 37,2° C, Temperaturen > 37,9°C (rektal gemessen) gelten bei ihnen als Fieber. Die Körpertemperatur gesunder Kinder ist etwas höher, bei ihnen sind 36,5 bis 37,5 °C normal, wobei die Temperatur abends ein halbes Grad höher sein kann als morgens (war das Kind der Sonne ausgesetzt, kann das Thermometer auch ein ganzes Grad klettern). Von Fieber spricht man bei Kindern, wenn die Temperatur über 38,5°C liegt, darunter von subfebrilen Temperaturen. Bei Neugeborenen (bis 4 Wochen alt) gelten Temperaturen über 38,0 °C als Fieber.
Neben einer erhöhten Temperatur gibt es weitere aussagekräftige Hinweise darauf, ob ein Kind Fieber hat. Typische Anzeichen sind
- Heißes und gerötetes Gesicht, glasige Augen
- Teilnahmslosigkeit, Erbrechen, Durchfall, Appetitlosigkeit
- Husten, Schnupfen, Atemnot
- Kopf- und Gliederschmerzen
- Verändertes Schreimuster, Lethargie, Reizbarkeit.
Hinweis: Nicht jede Temperaturerhöhung ist krankhaft. Beim und nach dem Spielen in der Sonne, bei körperlicher Aktivität und Herumtoben entwickeln Kinder häufig Körpertemperaturen bis leicht über 38°C.
Fieber messen – aber richtig
Beim Verdacht auf Fieber ist sofort die Körpertemperatur zu messen. Die genauesten Werte ergibt die rektale Messung, bei der vorsichtig ein Thermometer in den Po des Kindes eingeführt wird. Folgendes Vorgehen wird empfohlen:
- Das Kind ist nicht überhitzt (vom Herumtoben) und trägt nicht mehr Kleidung als nötig (zu warme Kleidung kann Fieber vortäuschen).
- Das Kind legt sich entspannt auf die Seite und zieht die Beine an, Babys legt man auf den Rücken.
- Die Spitze des digitalen Fieberthermometers mit Wasser anfeuchten oder mit etwas Vaseline oder Creme bestreichen.
- Das Thermometer vorsichtig ein bis zwei Zentimeter in den Po einführen und auf das Messsignal warten.
- Thermometer herausziehen, ablesen und reinigen.
Eine weitere Methode ist die Messung der Temperatur mittels Ohrthermometer. Hier ist es wichtig, dass das Gerät korrekt gehalten wird, damit der Infrarotstrahl auch das Trommelfell erreicht. Dafür muss man die Ohrmuschel vorsichtig nach hinten oben ziehen. Zu beachten ist auch, dass Ohrenschmalz und Zugluft die Messwerte verfälschen können.
Eine weitere Messmethode für kooperative Kinder über 5 Jahren ist die Messung der Temperatur im Mund. Gemessen wird frühestens 10 Minuten nach dem Essen oder Trinken unter der Zunge, das Kind soll während der Messung durch die Nase atmen. Messwerte unter der Zunge sind etwa 0,3 bis 0,5 °C niedriger als im Po gemessene Werte.
Hinweis: Stirn- und Schläfenthermometer sowie die Messung in der Achselhöhle sind ungenau, man sollte bei Kindern grundsätzlich darauf verzichten.
Wann zum Arzt?
Da Kinder im Verlauf des Heranwachsens viele Infektionen durchmachen, treten bei ihnen auch häufiger Temperaturerhöhungen und Fieber auf als bei Erwachsenen. Oft stecken banale Infektionen durch Viren oder Bakterien dahinter, z. B. ein Schnupfen oder ein Magen-Darm-Infekt, die man gut selbst behandeln kann. Zum Arzt gehen bzw. den Kinderarzt anrufen sollte man mit
- Säuglingen < 3 Monaten bei Temperaturen ab 38,0 °C
- Babys ab 3 Monaten und Kleinkindern bei Temperaturen ab 39 °C.
Daneben gibt es weitere Gründe, mit einem fiebernden Kind einen Arzt aufzusuchen:
- Das Fieber dauert länger als 3 Tage.
- Das Fieber sinkt trotz fiebersenkender Maßnahmen wie Paracetamol-Zäpfchen nicht.
- Das Fieber kehrt nach einer kurzen fieberfreien Zeit wieder zurück.
- Weitere Beschwerden kommen dazu, wie beispielsweise Durchfall, Erbrechen, Bauchschmerzen, Kopfschmerzen, Hautausschlag, Nackensteife, erschwerte Atmung.
- Das Baby schreit anders als sonst und/oder wirkt lethargisch.
- Das Baby will nicht trinken und reagiert negativ auf Berührungen.
- Die Eltern sind besorgt und beunruhigt.
Bei 90 % aller Fieberzustände kann der Arzt durch eine gründliche klinische Untersuchung und eine Untersuchung des Urins die Ursache feststellen und, falls notwendig, eine Therapie einleiten. Selten werden Blutentnahmen, Röntgen oder andere Untersuchungen nötig.
Ab wann Fieber senken?
Fieber hat bei Infektionen eine wichtige Aufgabe: Es beschleunigt alle Stoffwechselprozesse und heizt damit auch das Abwehrsystem ordentlich an. Deshalb muss es auch nicht zwingend bekämpft werden – im Gegenteil: Untersuchungen haben ergeben, dass fiebersenkende Mittel oft den Verlauf von Infektionskrankheiten verlängern. Andererseits ist hohes Fieber eindeutig schädlich: Steigt es über 39°C, kommt es über die Aktivierung des Stoffwechsels zu einer vermehrten Belastung von Herz und Kreislauf. Viele Ärzte empfehlen deshalb bei Kindern mit Herz- oder Lungenerkrankungen früher fiebersenkende Medikamente als bei ansonsten gesunden Kindern.
Doch wann sollen Eltern ihrem Kind ein fiebersenkendes Mittel verabreichen? Unter 40°C gibt es dafür keine generelle Empfehlung. Entscheidend ist neben der gemessenen Temperatur der Allgemeinzustand des Kindes, weshalb Eltern den kleinen Patienten gut beobachten müssen. Ist das Kind munter und trinkt ausreichend, können auch Körpertemperaturen bis 39°C akzeptiert werden. Bei Windelträgern ist regelmäßig zu prüfen, ob die Windeln nass genug werden – das Kleine also genug Flüssigkeit ausscheidet. Auch an trockenen Schleimhäuten, also wenn sich z.B. die Lippen trocken anfühlen und das Kind ein klebriges Gefühl im Mund hat, lässt sich gut erkennen, wenn ein Kind nicht ausreichend mit Flüssigkeit versorgt ist. Im Zweifel ist immer ein Arzt aufzusuchen!
- Kindern mit rektalen Temperaturen > 39,5 °C
- Fiebernden Kindern, die schon einmal einen Fieberkrampf erlebt haben
- Fiebernden Kindern, deren Allgemeinzustand schlecht ist.
Hinweis: Fieber nach dem Impfen muss und soll nicht mit fiebersenkenden Mittel behandelt werden, da dies die erwünschte Impfreaktion abschwächt. Wenn Ihr Kind nach dem Impfen Temperaturen >39 °C entwickelt und Sie Zweifel haben, halten Sie Rücksprache mit Ihrem Kinderarzt.
Fieber senken – aber wie?
Fieber lässt sich mit Medikamenten oder mit physikalischen Maßnahmen beeinflussen. Als Erstmaßnahmen empfiehlt sich, dass das Kind mit nackten Beinen und Armen herumläuft, und im Bett nur mit einer leichten Decke schläft. Die Heizung etwas herunterzudrehen ist ebenfalls eine sinnvolle Idee — genau wie Speiseeis und kalte Getränke anzubieten. Diese Maßnahmen sind aber nur sinnvoll, wenn das Kind „mitzieht“ - wenn es sich dagegen wehrt, sollte man darauf verzichten. Ansonsten verschaffen eine ganze Reihe von Hausmitteln dem Patienten in der jeweiligen Fieberphase Linderung. Insgesamt gelten folgende Regeln:
- Viel trinken! Fiebernde Kinder sollen täglich 50 bis 80 ml Wasser oder ungesüßten Tee pro kg Körpergewicht trinken.
- Wärmflasche und eine zusätzliche Decke helfen bei Schüttelfrost.
- Wadenwickel und Pulswickel anlegen, wenn das Fieber sinkt und der Körper gekühlt werden soll. Achtung, bei Säuglingen sind nur Pulswickel angebracht.
- Strikte Bettruhe, gerne auch auf dem Sofa, ist nur einzuhalten, wenn das Kind sich schlapp fühlt. Körperliche Anstrengungen, Sport und Toben sind trotzdem zu vermeiden.
Hinweis: Damit der Körper nicht zu sehr auskühlt, dürfen Waden- oder Pulswickel nur angelegt werden, wenn Arme und Beine warm sind!
Fieber mit Medikamenten senken
Als Medikamente der Wahl gelten bei Kindern Paracetamol und Ibuprofen.
- Paracetamol (zum Beispiel ben-u-ron®) wirkt gegen Fieber und Schmerzen, indem es die Synthese von Prostaglandinen und die pyrogenen Effekte anderer körpereigener Botenstoffe im Gehirn hemmt. Es wird je nach Alter und Gewicht dosiert, die Tagesgesamtdosis sollte 60 mg/kg Körpergewicht nicht überschreiten. Paracetamol ist auch für Neugeborene zugelassen, in diesen Fällen wird der Arzt die entsprechenden Mengen bestimmen.
- Ibuprofen (zum Beispiel Nurofen®) wird ebenfalls nach Alter und Gewicht dosiert, hier ist die höchste erlaubte Gesamttagesdosis 30 mg/kg Körpergewicht. Ibuprofen ist für Kinder ab 3 Monaten zugelassen. Für sehr kleine Dosen empfehlen sich Zäpfchen.
Die fiebersenkenden Arzneimittel stehen als Saft, Zäpfchen, Tabletten, Kapseln oder Schmelztabletten zur Verfügung. Bei der Gabe von Fiebersaft ist Vorsicht geboten, er soll dem sitzenden oder aufrecht gehaltenen Kind langsam in die Wangentasche geträufelt werden, damit es sich nicht verschluckt. Bei Erbrechen oder wenn das Kind lethargisch ist und schlecht schlucken kann, eignen sich Zäpfchen besonders gut.
Einige Ärzte empfehlen, fiebernden Kindern Paracetamol und Ibuprofen im Wechsel zu geben, um das Fieber so schneller zu senken. Die Deutsche Gesellschaft für Kinder- und Jugendmedizin lehnt dieses Vorgehen ab und rät dazu, nur einen Wirkstoff zu verwenden und außerdem die verabreichten Mengen genau zu notieren. Notieren Sie auch die gemessenen Temperaturen, um eine Fieberkurve zu erstellen. Diese Informationen sind wichtig, wenn Sie mit Ihrem Kind doch den Kinderarzt aufsuchen möchten.
Hinweis: Acetylsalicylsäure (ASS) darf Kindern und Jugendlichen nicht gegeben werden, da bei ihnen durch ASS das seltene Reye-Syndrom mit Gehirnentzündung und Leberzellnekrose ausgelöst werden kann.
Quellen: DAZ 2019, Nr. 47, Deutsche Gesellschaft für Kinder- und Jugendmedizin
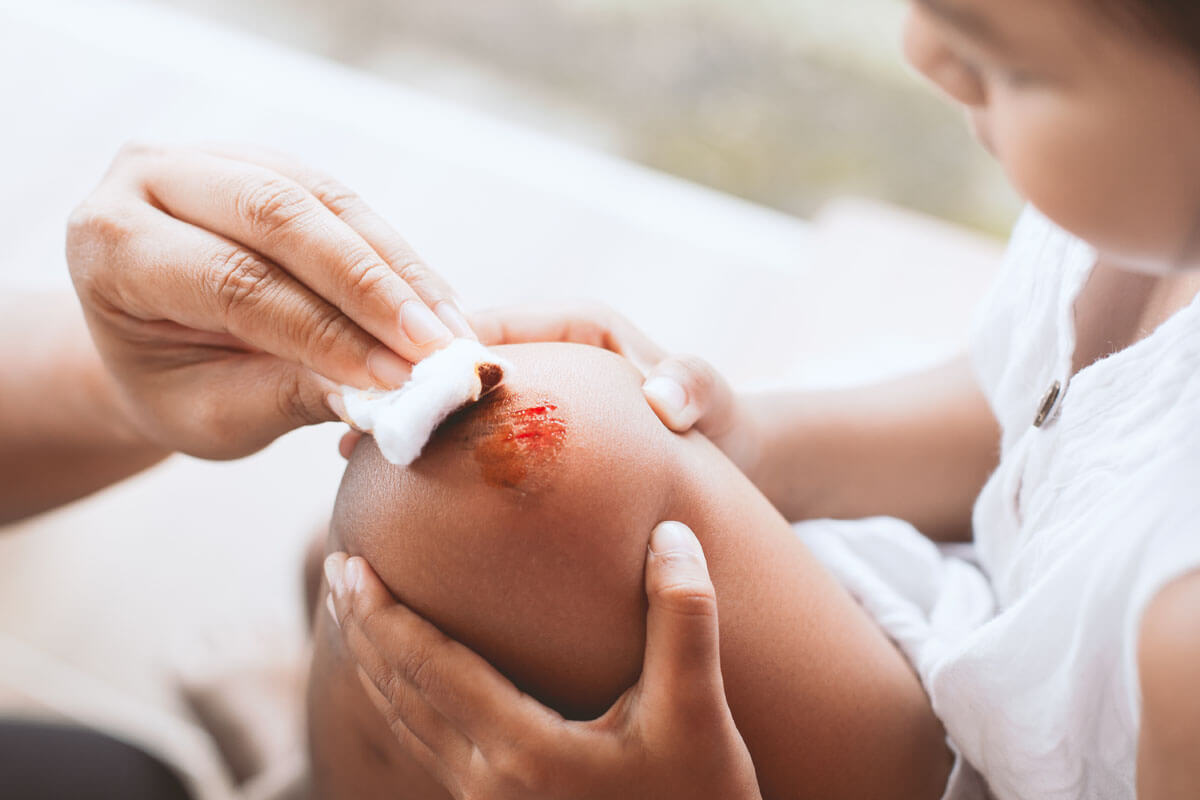
Kleine Wunden sicher versorgen
Geschnitten oder geschürft?
Beim Gemüseschneiden den Finger erwischt, beim Schreibtischaufräumen am Papier geschnitten oder auf der Treppe gestolpert und das Knie aufgeschürft: Kleine Schnitt- oder Schürfwunden sind im Alltag häufig. Zum Glück kommt der Körper mit kleinen Wunden meist selbst gut zurecht. Lesen Sie in unserem Ratgeber, wie man die Haut mit Pflaster, Desinfektionsmittel & Co. bei der Wundheilung unterstützt und was es mit den modernen hydroaktiven Wundauflagen aus der Apotheke auf sich hat.
Lieber doch zum Arzt?
Kleine Schnitt- und Schürwunden sind in der Regel kein Fall für den Arzt – sie lassen sich mit den üblichen Utensilien aus der Hausapotheke meist selbst gut behandeln. In manchen Fällen jedoch sollte man lieber die Finger von der Wunde lassen, diese lediglich mit einer Kompresse steril bedecken und ärztlich Rat einholen, z.B. bei
- Tiefen und ausgedehnten Wunden
- Andauernder, nicht stillbarer Blutung
- Klaffenden Wundrändern
- Fremdkörpern in der Wunde
- Gestörter Sensibilität und /oder Bewegung (Verdacht auf Verletzung von Sehnen, Muskeln, Nerven).
Hinweis: Denken Sie auch bei kleinen Verletzungen an Ihren Tetanusschutz! Liegt die letzte Auffrischung über 10 Jahre zurück, suchen Sie Ihren Arzt auf und lassen Sie sich zur Sicherheit erneut impfen.
Das macht der Körper
Wird gesunde Haut verletzt, muss der Organismus die Wunde wieder verschließen. Je nachdem, wie tief der Schaden ist, heilt die Wunde mit oder ohne Narbe ab. Ist nur die Epidermis betroffen und die Basalschicht, also die unterste der insgesamt 5 Epidermisschichten, unversehrt, produzieren die dort ansässigen Basalzellen neue Hautzellen, die den Defekt von unten nach oben auffüllen. Bei dieser Art der Wundheilung („epitheliale Wundheilung“) entstehen keine Narben.
Reicht der Defekt über die Epidermis bis in die darunter liegende Lederhaut hinein, bildet sich statt richtigen Hautzellen eine bindegewebige Ersatzschicht und es entsteht eine mehr oder weniger große Narbe. Diese Art der Wundheilung („reparative Wundheilung“) läuft in 3 Heilungsphasen ab:
- In der etwa 3 Tage dauernden Reinigungsphase werden Keime, Fremdkörper und Zelltrümmer aus der Wunde ausgeschwemmt und treten mit Plasma und Abwehrzellen als Wundsekret an die Oberfläche.
- In der Proliferations- oder Granulationsphase füllt der Organismus den entstandenen Defekt wieder auf. Dafür wandern ab dem 4. Tag nach Verletzung Bindegewebszellen in die Wunde ein und bilden mit Kollagenfasern neues Gewebe. Außerdem sprießen kleine Gefäße ein, die über das Blut Sauerstoff und Nährstoffe an den Ort des Geschehens bringen. Diese Vorgänge laufen besonders gut in einem feuchten Milieu ab. Trocknet die Wunde aus und bildet sich Schorf, ist das heilende Zellwachstum gehemmt.
- Zwischen dem 5. und 10. Tag nach Verletzung beginnt die Epithelisierungsphase, in der von den unverletzten Rändern der Wunde Epithelzellen in die Wunde einwandern und eine neue „Haut“ auf der Oberfläche bilden. Parallel dazu produzieren die darunter liegenden Bindegewebszellen weiter Kollagen, um die Wunde als Narbe zu verfestigen.
Was die Heilung stört
Bei glatten, dicht aneinander liegenden Wundrändern ist die Narbe oft kaum zu erkennen. Sind die Wunden größer oder liegen Wundheilungsstörungen vor, entsteht oft ausgedehntes Narbengewebe. Gestört wird das Heilen einer Wunde durch
- Stoffwechselerkrankungen wie Diabetes mellitus, chronisch venöse Insuffizienz oder Durchblutungsstörung wie die periphere arterielle Verschlusskrankheit (pAVK)
- Infektionen der Wunde, eingedrungene Fremdkörper
- Erkrankungen, die das Immunsystem schwächen (z. B. bei Krebserkrankungen oder Infektionskrankheiten)
- Einnahme von Medikamenten, die das Immunsystem schwächen, etwa Kortison oder Zytostatika (Krebsmedikamente).
Hinweis: Suchen Sie bei zu langsamer Heilung oder beim geringsten Zeichen einer Infektion der Wunde (Rötung, Schmerzen, Schwellung) zur Sicherheit Ihren Arzt auf. Das gilt besonders, wenn Sie an oben genannten Stoffwechselerkrankungen leiden oder ein geschwächtes Immunsystem haben.
Reinigen ist das A und O
Je sauberer eine Wunde ist, desto schneller und ungestörter kann sie verheilen und desto besser ist das kosmetische Endergebnis. Deshalb müssen sowohl Schnitt- als auch Schürfwunden gereinigt werden. Bei Schnittwunden unterstützt schon das Ausbluten die Wundreinigung, bei Schürfwunden haften dagegen meist kleine Partikel in der Wunde. Die beste Form der Reinigung ist das Ausspülen der Wunde mit steriler physiologischer Kochsalzlösung. Hier ist wichtig zu wissen, dass die Kochsalzlösung nach Anbruch des Behälters nicht mehr steril ist und die Reste deshalb entsorgt werden müssen. Alternative ist steriles Kochsalzlösungsspray, das bei korrekter Verwendung bis Ablauf des Verfalldatums haltbar ist (zum Beispiel Urgo® steriles Kochsalzlösungsspray). Auch fertige Wundspüllösungen sind in der Apotheke erhältlich, zum Beispiel Prontosan® Wound Spray oder Hansaplast® Wundspray antiseptische Wundreinigung, die beide zusätzlich antiseptische, also die Keimbelastung reduzierende Eigenschaften haben.
Bei akuten Verletzungen ist die ideale Wundspüllösung jedoch nicht immer zur Hand. In solchen Fällen darf auch fließendes, klares, handwarmes Leitungswasser in Trinkwasserqualität zum Säubern einer Wunde verwendet werden. Um keine Keime aus der Rohrleitung in die Wunde zu spülen, sollte das Wasser erst 20 bis 30 Sekunden aus der Leitung fließen, bevor man die Wunde darunter hält. Kleine Steinchen oder Glassplitter, die sich durch das Spülen nicht lösen, lassen sich vorsichtig mit einer sauberen Pinzette entfernen. Bei größeren oder tiefsitzenden Fremdkörpern ist jedoch der Arzt zuständig.
Hinweis: Auch wenn es ein beruhigendes Ritual bei kleinen Kindern ist: Pusten Sie nicht auf die Wunde! Damit bringen Sie nur Keime aus Ihrem Atem und Speichel in die Wunde und riskieren, dass diese sich entzündet. Zum noch besseren Schutz vor Keimen ist es außerdem sinnvoll, vor der Wundversorgung die eigenen Hände mit einem Hand-Desinfektionsmittel zu desinfizieren.
Desinfizieren – aber richtig
Nach dem Reinigen der Wunde sollte diese auch desinfiziert werden. Als Desinfektionsmittel erster Wahl bieten sich für die Selbstversorgung die farblosen Wirkstoffe Octenidin (zum Beispiel Octenisept® Wund-Desinfektion Spray oder Octenilin® Wundgel) und Polihexanid (zum Beispiel Hansaplast® Wundspray oder Hemo Sept Wundspray) an. Beide Wirkstoffe wirken gegen Bakterien und Pilze, Octenidin hat zusätzlich eine (begrenzte) Wirkung gegen Viren. Polihexanid fördert zudem die Wundheilung. Auch Tyrothricin wirkt antibakteriell, es ist vor allem für kleine, oberflächliche Wunden geeignet (zum Beispiel Tyrosur®Wundgel). Desinfektionsmittel sollen gleichmäßig und gründlich auf die gesamte Wunde aufgetragen werden und vor dem Abdecken mit einem Pflaster oder einer Kompresse mindestens 60 Sekunden lang einwirken.
Hinweis: Obsolet ist die Behandlung von Wunden mit Wasserstoffperoxid, Chlorhexidin, Iodoform, Gentianaviolett und Borsäure. Diese Mittel töten zwar Erreger ab, hemmen aber die Wundheilung.
Wundabdeckung: Trocken, feucht oder gesprüht?
Um optimal heilen zu können, benötigt eine Wunde Schutz vor weiterer mechanischer Beeinträchtigung und Krankheitserregern. Für diese „Wundruhe“ sorgen Wundauflagen oder -verbände, die die Wunde abdecken und in trockener oder feuchter Form in zahlreichen Varianten zur Verfügung stehen.
Trockene Wundabdeckung. Pflaster sind sogenannte Wundschnellverbände, die sich vor allem für Schnittwunden und kleine Schürfwunden eignen. Es gibt sie in vielen Varianten und Formen: steril und unsteril, wasserdicht, besonders hautfreundlich oder besonders klebeintensiv. Für Fingerkuppen eignen sich schmetterlingsförmige Pflaster (zum Beispiel DracoPlast® waterproof Fingerkuppenpflaster oder Gothaplast® Fingerkuppenpflaster), für Verletzungen an den Fingern Spezialpflaster mit einer deutlichen längeren Klebefläche auf einer Seite der Wundauflage (zum Beispiel Curaplast® Fingerverband sensitiv oder DracoPlast® Fingerstrips elastic).
Speziell für Schnittwunden wurden die als Klammerpflaster bezeichneten Wundverschlussstreifen entwickelt (zum Beispiel Dermaplast® Medical Schnitt- und Platzwunden oder GoTa-Por® Wundnahtstreifen). Sie werden folgendermaßen verwendet:
- Wunde reinigen
- Blutung mit steriler Kompresse stillen
- Haut um die Wunde trocknen
- Wundrand vorsichtig zusammendrücken
- Einen oder mehrere Streifen quer zur Wunde aufkleben Wundauflage aufbringen und befestigen.
Weitere trockene Wundauflagen sind Kompressen, die mit einer Mullbinde fixiert werden. Sie sollten steril sein, um die Wunde nicht unnötig mit Keimen zu belasten. Kompressen bestehen aus Verbandmull (zum Beispiel Gazin® oder DracoFix®) oder Vlies mit Zellstoffkern (zum Beispiel Zetuvit® oder Zemuko®) und müssen mit einer Fixierbinde befestigt werden. Zur Erstversorgung eignen sich Verbandpäckchen, bei denen die Wundauflage schon an der Mullbinde angebracht ist.
Feuchte Wundversorgung. Vor allem bei größeren oder nässenden Schürfwunden ist eine feuchte, wasserregulierende (sogenannte hydroaktive) Wundauflage hilfreich. Die in diesen Wundauflagen verwendeten Substanzen (Hydrogele, Alginate, Hydrokolloide) bilden ein Gel, das je nach Zusammensetzung Wundsekrete aufsaugt und für ein feuchtes Wundklima sorgt. Letzteres verbessert die Heilung und bewirkt, dass auch die Immunzellen in der Wunde gut arbeiten können. Vorteil der feuchten Wundauflage ist zudem, dass sie nicht mit der Wunde verklebt. Somit ist der Verbandswechsel nicht nur schmerzfrei, beim Abziehen der Auflage wird das neu gebildete Gewebe auch nicht wieder zerstört. Zur Selbstmedikation stehen feuchte Wundauflagen mit Hydrogelen, Hydrokolloiden oder Polyurethan-Gel in Pflasterform zur Verfügung.
- Hydrogele wie zum Beispiel GoTac® HydroGel Pflaster oder Ratioline® Protect Gelpflaster eignen sich vor allem für trockene Wunden, da sie sehr viel Feuchtigkeit spenden, aber wenig Sekret aufnehmen können. Sie haben einen Kleberand und müssen faltenfrei aufgeklebt werden.
- Polyurethan-Gel wie zum Beispiels Hansaplast ® Sschnelle Heilung erzeugen ein feuchtes Milieu und sind für wenig nässende Wunden geeignet.
- Hydrokolloide spenden Flüssigkeit und saugen Sekrete auf, sie eignen sich deshalb sowohl für trockene als auch für nässende Wunden. Beispiele sind Blasen-, Hornhaut- und Herpespflaster sowie Dermaplast® Medical Schürfwunden für Schürfwunden. Hydrokolloidgele bilden mit dem Wundsekret ein gelbliches Sekret, das ähnlich wie Eiter aussieht und riecht, aber kein Eiter ist.
Und was ist mit Silber?
Silber wirkt antibakteriell, weshalb es in der klinischen Versorgung komplizierter Wunden häufig angewendet wird. Inzwischen gibt es auch für die Selbstmedikation Wundauflagen mit Silberionen (zum Beispiel Hansaplast® MED Sensitive Pflaster). Im Falle einer infizierten Wunde sollte Experten zufolge aber nicht einfach ein Silber-Pflaster aufgeklebt, sondern die Wunde unbedingt von einem Arzt begutachtet werden. Der kann dann entscheiden, ob eine Wundauflage mit Silber-Ionen zu empfehlen ist. Bei einfachen Bagatellverletzungen reicht in der Regel eine normale Wunddesinfektion und eine der oben genannten trockenen oder feuchten Wundauflagen aus.
Quelle: Karin Krämer, DAZ 2018, Nr. 40, S. 36;

Der Zecke keine Chance!
Weil FSME und Borreliose drohen
Heia Safari! Die Zeckensaison ist eröffnet: Auf Gräsern und Büschen hocken die Blutsauger und lauern auf ihr nächstes Opfer. Dabei sind Zeckenstiche nicht nur unangenehm, sondern auch gefährlich. Vor allem der Gemeine Holzbock hat es in sich, denn er ist der Hauptüberträger von Borrelien und FSME-Viren. Lesen Sie in unserem Ratgeber, wo die Gefahren für FSME-Infektionen am größten ist und wie Sie sich vor Zecken schützen. Außerdem erfahren Sie, wie man Zecken am besten entfernt, todsicher vernichtet und – vor allem - was nach einem Zeckenstich zu beachten ist.
Ab 8°C aktiv
Zecken gehören zu den Spinnentieren, ihre einzige Nahrung ist das Blut warmblütiger Lebewesen. Dabei sind sie hart im Nehmen: Manche Arten können viele Jahre bis zu ihrer nächsten Blutmahlzeit überleben. Aktiv werden Zecken schon bei Temperaturen ab 8°C. Dann sitzen sie auf Grashalmen, Blättern und Zweigen und warten auf ihren Wirt. Nähert sich ein Warmblüter, lassen sie sich von ihrem Wachposten abstreifen und klammern sich an ihrem Opfer fest. Sobald sie festen Halt haben, machen sie sich auf der Haut auf den Weg, um eine geeignete Stelle für ihre Blutmahlzeit zu finden.
Hinweis: Zecken fallen weder von den Bäumen noch springen sie Menschen an. In den meisten Fällen gelangen sie durch Abstreifen von Grashalmen oder Blätter auf ihre Opfer. Einige Arten können allerdings auch gezielt zu ihrem Wirt krabbeln und diesen dann vom Boden aus erklimmen.
Wie Zecken speisen
Sitzt die Zecke auf ihrem Wirt, sucht sie nach einer dünnen, gut durchbluteten und versteckten Hautstelle. Beliebte Saug-Gebiete sind der Haaransatz, die Haut hinter den Ohren oder am Hals, aber auch Achseln, Ellenbeuge, Bauchnabel, Kniekehle oder Genitalien. Hat sie einen passenden Ort gefunden, reißt sie mit ihren Beißklauen eine Wunde in die Haut und saugt mit ihrem hohlen, mit Widerhaken besetztem Mundwerkzeug (dem Hypostom) Blut aus verletzten kleinen Blutgefäßen. Gleichzeitig gibt sie einen betäubenden Stoff ab, um unbemerkt zu bleiben. Der Saugvorgang kann viele Stunden dauern, und damit das Blut an der Einstichstelle nicht gerinnt, gibt die Zecke immer wieder gerinnungshemmende Enzyme mit ihrem Speichel ab. Ist die Zecke mit FSME-Viren oder Borrelien infiziert, überträgt im sie Verlauf des Saugens neben Betäubungsmittel und Gerinnungshemmer auch diese Erreger auf ihren Wirt.
Hinweis: FSME-Viren gelangen mit dem ersten Zeckenspeichel in die Wunde, die Infektion findet also direkt nach dem Zeckenstich statt. Borrelien halten sich dagegen im Zeckendarm auf. Sie werden deshalb erst im Verlauf von Stunden bis zu 2 Tagen auf den Wirt übertragen.
Nicht jede Zecke birgt Erreger
Je nach Risikogebiet tragen Zecken unterschiedlich häufig Krankheitserreger in sich. In FSME-Verbreitungsgebieten sollen etwa 0,1 bis 0,5% der Gemeinen Holzböcke mit FSME-Viren infiziert sein. Das Risiko für eine FSME-Infektion nach einem Zeckenstich beträgt dort also etwa 1:50 bis 1:100. Bei den Borrelien schwanken die Angaben, in manchen Gegenden sind bis zu 30% der Zecken mit Borrelien belastet. Untersuchungen zufolge lassen sich zwar bei bis zu 5,6 % der Personen, die von Zecken gestochen wurden, Antikörper nachweisen. Laut Robert Koch-Institut entwickeln in Deutschland jedoch nur etwa 0,3 bis 1,4% der Gestochenen Krankheitsbeschwerden.
Tipp: Die Risikogebiete der durch Zecken übertragenen Frühsommer-Meningoenzephalitis (FSME) werden jährlich aktualisiert. Das Robert Koch-Institut bietet eine entsprechende Risikokarte unter https://www.rki.de/DE/Content/InfAZ/F/FSME/Karte_Tab.html.
Vor Zecken schützen!
Auch wenn das FSME- oder Borreliose-Risiko manch einem gering erscheinen mag – die Folgen einer Frühjahrs-Sommer-Meningoenzephalitis oder einer Borreliose können schwer sein. Vor Zecken sollte man sich deshalb in jedem Fall schützen. Zur Vorbeugung gibt es eine ganze Reihe einfacher Maßnahmen:
Schützende Kleidung. Tragen Sie, auch wenn es warm ist, auf Spaziergängen und Wanderungen im Freien lange Hosen und langärmelige Oberteile. Damit die Spinnentierchen nicht unter die Hose krabbeln, stecken Sie am besten die Hosenbeine in die Strümpfe. Bevorzugen Sie helle Kleidung, darauf lassen sich Zecken leichter erkennen und entfernen.
Kleider wechseln. Wechseln Sie nach einem Aufenthalt in freier Natur die Kleidung und untersuchen Sie diese auf Zecken. Setzen Sie sich mit Ihrer draußen getragenen Kleidung keinesfalls auf Polstermöbel oder aufs Bett. Zecken schlüpfen gerne in Kissen und Bettwaren und verstecken sich dort, um auf ihren nächsten Wirt zu warten.
Hautkontrolle. Suchen Sie sich (und Ihren Partner oder Ihre Kinder) nach einem Aufenthalt draußen auf Zecken ab und entfernen Sie diese so schnell wie möglich (wie das am besten geht, erfahren Sie weiter unten). Inspizieren Sie bei der Suche unbedingt auch die oben genannten Lieblingsstellen der Blutsauger wie zum Beispiel den Bauchnabel und den Haaransatz im Nacken.
Haustiere kontrollieren. Suchen Sie nach einem Spaziergang auch Ihren Hund nach Zecken ab. Vor Zecken schützen auch Zeckenhalsbänder, die mit speziellen zeckenabweisenden Wirkstoffen (zum Beispiel Akarizide oder Permethrin) imprägniert sind und meist eine Saison vorhalten. Die Wirkstoffe lassen sich auch als sogenannte „Spot-ons" regelmäßig auf den Hunderücken tropfen oder als Tablette verbreichen.
Repellents. Nutzen Sie Repellents mit dem Wirkstoff Icaridin (mindestens 20%ig, zum Beispiel Autan®Protection plus oder Antibrumm®Classic) oder Diethyltoluolamid (DEET, zum Beispiel Antibrumm®forte 30%, Care-plus®Anti-Insect DEET 40% oder Nobite®Hautspray 50%). Die Präparate schützen je nach Konzentration bis zu 5 Stunden vor Zecken. Bei der Anwendung sind folgende Regeln zu beachten:
- Mittel auf allen unbedeckten Hautareale lückenlos einreiben bzw. aufsprühen.
- Besprühen Sie Ärmelränder, Kragen und Hosenbeine extra.
- Tragen Sie das Mittel nach dem Baden immer wieder neu auf, auch bei starkem Schwitzen muss der Schutz häufiger erneuert werden.
- Verwenden Sie Sonnenschutzcreme frühestens 15 bis 20 Minuten nach dem Mückenschutz, das sich die Mittel sonst gegenseitig in ihrer Wirkung beeinträchtigen.
- Waschen Sie sich nach dem Auftragen die Hände.
Hinweis: DEET greift Kunststoffe an, vermeiden Sie deshalb den Kontakt des Mittels mit Armbanduhren und Sonnenbrillen.
Impfen in Risikogebieten
Wer in den ausgewiesenen Risikogebieten wohnt und sich viel im Freien aufhält, kann sich mit der FSME-Impfung schützen. Auch für Urlauber in Risikogebieten empfiehlt das RKI die Impfung. Nach einer Grundimmunisierung mit 3 Impfungen im Abstand von mehreren Monaten besteht ein Schutz von mindestens 3 Jahren, Auffrischimpfungen werden je nach Alter alle 3 bis 5 Jahre empfohlen. Es gibt Impfstoffe für Kinder ab 1 Jahr (zum Beispiels Encepur®Kinder und FSME-Immun® Junior) und für Jugendliche bzw. Erwachsene (zum Beispiels Encepur®Erwachsene ab 12 Jahren, FSME-Immun®Erwachsene ab 16 Jahren).
Tipp: Bei einem kurzfristigen Aufenthalt in einem Risikogebiet ist für Erwachsene auch eine Schnellimpfung gegen FSME möglich. Drei bis fünf Wochen nach der ersten Impfung lässt sich ein Schutz erreichen, der ein- bis eineinhalb Jahre anhält.
Zecken entfernen – aber richtig
Hat es die Zecke allen Vorsichtsmaßnahmen zum Trotz doch geschafft, sich an Ihnen oder Ihren Lieben festzusaugen, sollte sie so schnell wie möglich entfernt und vernichtet werden. Hier gelten folgende Regeln:
- Ruhe bewahren! Entfernen Sie die Zecke so schnell wie möglich, nachdem sie sie entdeckt haben, aber verfallen Sie nicht in Panik.
- Fassen Sie die Zecke mit einer spitzen Pinzette, einer Zeckenkarte, -schlinge oder -zange möglichst nah an der Haut und ziehen Sie sie langsam heraus.
- Ist kein Instrument zur Entfernung der Zecke vorhanden, muss die Zecke trotzdem raus. Versuchen Sie es zur Not mit den Fingernägeln als Greifer.
- Beträufeln Sie die Zecke keinesfalls mit Öl, Klebstoff oder Alkohol und zerquetschen Sie das Tier beim Herausziehen nicht. Im Todeskampf entleert die Zecke ihren Darm, wodurch eventuell vorhandene Borrelien in die Wunde gelangen und zur einer Borrelieninfektion führen können.
- Kontrollieren Sie, ob die Zecke vollständig entfernt wurde. Hilfreich dabei ist eine Lupe. Falls Teile stecken geblieben sind, entfernen sie diese wie einen Splitter, zum Beispiel mit einer Nadel.
- Tupfen Sie die Einstichstelle anschließend mit einem Desinfektionsmittel ab.
Hinweis: Zecken sind überaus hartleibig. Sie überleben eine 40°C-Wäsche und ertrinken weder in Toilette oder Abfluss, sondern krabbeln fröhlich ans trockene Ufer zurück. Todsicher vernichten können Sie Zecken nur durch Zerquetschen mit einem harten Gegenstand. Legen Sie aber die Zecke vor dem Zerquetschen in ein gefaltetes Papier, um sich nicht mit den austretenden Flüssigkeiten zu infizieren.
Nach dem Zeckenstich
Auch nach dem Zeckenstich ist Wachsamkeit gefordert, um eine mögliche Infektion mit Borrelien oder FSME-Viren frühzeitig zu erkennen. Bildet sich in den nächsten Wochen um den Zeckenstich eine ringförmige Rötung, ist unbedingt ein Arzt aufzusuchen. Diese sogenannte Wanderröte kann der Hinweis auf eine Borrelieninfektion sein, die möglichst frühzeitig antibiotisch behandelt werden muss. Eine Infektion mit FSME-Viren zeigt sich meist 7 bis 14 Tage nach dem Stich mit grippeähnlichen Beschwerden wie Fieber und Kopfschmerzen. Tipp: Notieren Sie sich nach einem Zeckenstich Datum und Ort der Einstichstelle, damit Sie auch Wochen später noch wissen, wann und wo der Blutsauger genau zugestochen hat.
Quellen: Dr. Karin Krämer, DAZ 2020, Nr. 10, S. 52, Julia Borsch, DAZ online

So stellen Sie den Heuschnupfen ab
Von Spray bis Spritze
Pünktlich zum Frühjahr geht es für viel wieder los mit dem Heuschnupfen. Triefende Nase, dauerhafter Niesreiz, juckende und tränende Augen werden je nach herumfliegender Pollenart zum lästigen Begleiter. Zum Glück muss man den Spuk nicht kampflos hinnehmen: Lesen Sie in diesem Ratgeber, mit welchen Tipps und Medikamenten Sie Ihren Heuschnupfen am besten in den Griff bekommen.
Häufig und nicht harmlos
Heuschnupfen ist alles andere als selten: Fast jedes 10. Kind leidet darunter, und bei 15% der Erwachsenen wird zumindest einmal im Verlauf ihres Lebens die Diagnose „Heuschnupfen“ gestellt. Auch wenn oberflächlich betrachtet nur die Nase trieft und das Auge juckt, ist der Heuschnupfen, (medizinisch auch allergische oder saisonale Rhinitis) nicht harmlos: Manche Heuschnupfenerkrankte sind so stark betroffen, dass sie Dauerkopfschmerzen und Müdigkeit entwickeln und sogar ihre Fahrtüchtigkeit beeinträchtigt ist. Unbehandelter Heuschnupfen kann sich auch auswachsen und die Schleimhäute so empfindlich machen, dass sich leichter Nasennebenhöhlenentzündungen, Husten oder sogar ein allergisches Asthma entwickelt. Bei Letzterem spricht man dann von einem Etagenwechsel, weil sich die Heuschnupfenbeschwerden nun eine Etage tiefer, nämlich in den Bronchien und der Lunge bemerkbar machen.
Hinweis: Spätestens bei Brennen hinter dem Brustbein, Nachlassen der sportlichen Leistung (z. B. im Schulsport), Reizhusten und häufigen Infekte der tiefen Atemweg sollten Sie einen Arzt aufsuchen, denn diese Beschwerden können Hinweise auf den oben genannten Etagenwechsel sein.
Den Trief-Auslöser dingfest machen
Auslöser für den Heuschnupfen sind Pollen aller Art, also das männliche Erbgut, das Pflanzen über den Wind verteilen. Diese Pollen sind bis zu 20 Mikrometer groß und können über hunderte Kilometer fliegen. Dringen sie in die Atemwege oder in die Augen ein, lösen sie bei sensibilisierten Pollenallergikern über deren körpereigene Abwehr (Immunglobuline und der Botenstoff Histamin) die typischen Beschwerden aus. Zu den wichtigsten allergie-auslösenden Pollen zählen
- Hasel, Erle, Birke
- Gräser, Roggen
- Beifuß, Nessel
- Ambrosia.
Weil sich die allergieauslösenden Bestanteile der Pollen häufig ähneln, haben viele Heuschnupfenpatienten sogar mehrere Allergien gleichzeitig und kämpfen deshalb oft von Januar bis zum Herbst mit Juckreiz, Triefnase & Co.. Um herauszufinden, welche Allergene für die Beschwerden verantwortlich sind, ist ein Arztbesuch angezeigt. Nach der gründlichen Befragung hilft ein sogenannter Pricktest, den Übeltäter nachzuweisen. Dabei tropft der Arzt verschiedene Allergene auf die Innenseite des Unterarms und ritzt die Haut oberflächlich mit einer Nadel ein. Anhand der Hautreaktionen lässt sich ablesen, auf welches Allergen der Betroffene allergisch ist. Im Zweifel nimmt der Arzt auch Blut ab und prüft, ob spezifische IgE-Antikörper gegen das verdächtige Pollengen nachweisbar sind.
Tipp: Hilfreich bei der Identifizierung der allergisierenden Pollen ist ein Pollentagebuch, indem der Betroffene seine Beschwerden einträgt, die dann mit der aktuellen Pollensituation vor Ort abgeglichen werden (bereitgestellt von der Stiftung Deutscher Polleninformationsdienst unter http://www.pollenstiftung.de/pollentagebuchpollen-app/ ).
Akute Hilfe mit Spray und Tropfen
Wenn die Augen jucken und die Nase trieft, will der Betroffene meist nur, dass die Beschwerden schnell wieder verschwinden. Dabei sollten zunächst lokale Mittel eingesetzt werden, d.h. Nasensprays und Augentropfen. Folgende Präparate sind in der Apotheke rezeptfrei erhältlich:
- Cromoglicinsäure (zum Beispiel Pollicrom® oder Vividrin®Nasenspray gegen Heuschnupfen) ist die mildeste Variante der Wirkstoffe gegen die saisonale allergische Rhinitis. Sie stabilisiert die Zellen, die den Botenstoff Histamin freisetzen und wirkt damit vorbeugend. Deshalb müssen Nasensprays oder Augentropfen mit Cromoglicinsäure auch schon eine Woche vor dem ersten Pollenflug verwendet werden, um ausreichend zu wirken.
- Antihistaminika blockieren den Rezeptor für Histamin und wirken schnell und effektiv. Als Nasenspray oder Augentropfen empfehlen sich Azelastin (zum Beispiel Allergodil®akut, Vividrin®akut, Pollival® oder Azela-Vision®MD sine) oder Levocabastin (zum Beispiel Levocamed®). Ketotifen gibt es nur als Augentropfen (zum Beispiel Ketotifen Stulln®DU, Zaditen ophta®). Je nach Wirkstoff sollen sie 2 bis 4-Mal am Tag angewendet werden.
- Kortisonhaltige Nasensprays dämmen die Immunreaktion ein und gehören inzwischen zur Basistherapie beim Heuschnupfen. Zur Selbstmedikation nach Erstdiagnose durch den Arzt sind für Erwachsene die Wirkstoffe Beclometason (zum Beispiel Rhinivict®nasal), Mometason (zum Beispiel Momeallerg®) und Fluticason (zum Beispiel Otri-Allergie®) zugelassen. Die Wirkung kortisonhaltiger Nasensprays setzt jedoch erst nach drei bis vier Behandlungstagen ein. Bei Besserung der Beschwerden kann die Dosis reduziert werden. Reicht eine Monotherapie nicht aus, kann sich der Betroffene vom Arzt auch ein Nasenspray mit einer fixen Kombination von Kortison und Antihistaminikum verschreiben lassen (zum Beispiel Dymista®).
- Bei akut stark verstopfter Nase oder extrem geröteten Augen dürfen für maximal eine Woche auch abschwellende Nasentropfen bzw. weißmachende Augentropfen verwendet werden. Empfohlene Wirkstoffe sind gefäßverengende Alpha-Sympathomimetika wie Naphazolin oder Oxymetazolin.
Sind Augen und Nase vom Heuschnupfen betroffen, bietet sich auch eine „innere“ Therapie mit Antihistaminika an. Die Tabletten werden einmal täglich eingenommen und reduzieren zuverlässig die allergischen Beschwerden. Antihistaminika der 2. und 3. Generation wie Loratadin, Cetirizin und Levocetirizin machen weniger müde als die der 1. Generation, weswegen ihnen der Vorzug gegeben werden sollte.
Tipp: Wer auch von den neuen Antihistaminika müde wird, sollte die Einnahme der Tagesdosis auf abends verlegen.
Müssen Schwangere weiterschniefen?
Medikamente sind während Schwangerschaft und Stillzeit oft eine heikle Angelegenheit. Zum Glück sind jedoch laut den Experten für Embryonaltoxokologie von der Charité Berlin die wichtigsten Basismedikamente auch mit Baby im Bauch oder an der Brust erlaubt. Erste Wahl ist die als Nasenspray oder Augentropfen zur Prophylaxe eingesetzte Cromoglicinsäure. Reicht das nicht aus, dürfen Schwangere zu Augentropfen oder ein Nasenspray mit Azelastin oder Levocabastin greifen. Auch Antihistaminika-Tabletten sind möglich: Hier empfehlen die Experten die Wirkstoffe Loratidin, Desloratidin oder Cetirizin, ist eine Sedierung, d.h. das Müdemachen erwünscht, darf Clemastin (zum Beispiel Tavegil®) eingenommen werden. Clemastin geht jedoch in die Muttermilch über. Wird das Baby mitsediert, sollte die Mutter lieber auf eines der oben genannten nicht-sedierenden Antihistaminika wechseln. Extrem verstopfte Nasen dürfen Schwangere und Stillende durch abschwellende Nasentropfen mit Xylometazolin (zum Beispiel Otriven®) oder Oxymetazolin (zum Beispiel Nasivin® oder Wick®sinex) belüften – allerdings ebenfalls nicht länger als eine Woche.
Langfristig desensibilisieren
Bei manchen Betroffenen lässt sich der Heuschnupfen durch die oben genannten Medikamente nicht eindämmen. Hier ist zu überlegen, den Organismus mit einer SIT (spezifischen Immuntherapie) an das Allergen zu gewöhnen, um dadurch die allergische Reaktion einzudämmen. Diese Therapie dauert etwa 3 Jahre und ist bei Allergien gegen Gräser- und Baumpollen recht erfolgreich. Dabei werden in regelmäßigen Abständen die entsprechende Allergenextrakte entweder mit einer Spritze unter die Haut (Subcutane Immuntherapie, SCIT) oder als Tablette bzw. Lösung unter die Zunge gegeben (Sublinguale Immuntherapie, SLIT).
Hinweis: Wenn Sie sich für eine SLIT oder SCIT entschieden haben, bleiben Sie dran. Je länger die Immuntherapie durchgeführt wird, desto größer ist der Therapieerfolg. Selbst wenn die Beschwerden nicht komplett verschwinden, wird durch die Immuntherapie einem Etagenwechsel vorgebeugt.
Was noch alles hilft
Zur Linderung von Heuschnupfen-Beschwerden gibt es eine ganze Reihe nicht-medikamentöser Maßnahmen. Die wichtigste davon ist die Allergen-Karenz, d.h. das Meiden der Pollenallergene. Hilfreich sind dabei folgende Tipps:
- Feucht wischen. Während der Pollensaison ist es hilfreich, Boden und andere Oberflächen im Haus feucht zu wischen, um die Pollen zu entfernen. Staubsaugen ist kontraproduktiv, da Luft und Pollen aufgewirbelt werden.
- Nase spülen. Aus der Nase lassen sich Pollen mit einer Nasenspülung vertreiben. Am besten nimmt man dazu Salzlösungen, die erforderlichen Nasendusche oder Nasenkanne gibt´s in der Apotheke.
- Zu Hause umziehen. Wer aus dem Freien kommt, kann die Pollenbelastung reduzieren, indem er seine Kleidung wechselt. Brillenträger sollten die Brillengläser reinigen, denn auch hier sammeln sich gerne Pollen an.
- Urlaub planen. Wer weiß, wann die für ihn gefährlichen Pollen zu Hause unterwegs sind, kann Urlaub in pollenärmeren Regionen planen. Auf der Seite https://www.zaum-online.de/pollen/pollen-monitoring-map-of-the-world.html findet sich eine Karte mit Informationen zur weltweiten Verteilung von Pollen.
- Richtig lüften. Fenster kurz und stoßweise öffnen, nicht gekippt lassen. Wer auf Gräserpollen allergisch ist, sollte eher morgens die Fenster öffnen, sowohl in der Stadt als auch auf dem Land ist deren Konzentration in der Luft morgens am niedrigsten. Anders herum ist es beim Beifuß: Seine Pollen schwirren vor allem morgens in der Luft, weshalb Beifuß-Allergiker morgens die Fenster geschlossen halten und abends lüften sollten. Nach einem starken Regenguss gilt für alle: Fenster öffnen und die saubere Luft einziehen lassen.
- Sauber schlafen. Haarwaschen und Duschen vor dem Schlafengehen entfernt Pollen von Haut und Haaren. Getragene Kleidung nicht mit ins Schlafzimmer nehmen, Bettwäsche häufig wechseln.
- Pollenarm Autofahren. Pollenfilter in der Lüftung reduzieren die Pollen im Inneren des Autos, außerdem sollten während der Fahrt die Fenster geschlossen bleiben.
- Drinnen sporteln. Pollenallergiker können in der für sie belastenden Zeit auf Hallenaktivitäten umsteigen: Schwimmen im Hallenbad, Klettern in der Kletterhalle oder Tennis drinnen macht auch Spaß.
- Staubmasken & Co. Manche Pollenallergiker empfinden auch das Tragen von Staubmasken, Brillen mit dicht schließenden Gläsern oder speziellen, in der Nase getragenen Filtern als entlastend.
Tipp: Wer ein Smartphone hat, kann sich hilfreiche Apps mit Pollenflugvorhersagen herunterladen. Entsprechende Angebote finden Sie in den App-Stores, Beispiele sind Husteblume oder der Pollenfluggefahrenindex vom Deutschen Wetterdienst.
Quellen: DAZ online, www.allergieinformationsdienst.de
